Caratteristiche del tessuto osseo, struttura, formazione e crescita
- 5056
- 1128
- Rufo Longo
Lui osso intrecciato è quello che compone le ossa. L'osso, insieme allo smalto e alla dentina, sono le sostanze più difficili del corpo degli animali. Le ossa costituiscono le strutture che proteggono gli organi vitali: il cervello è protetto dal cranio, dal midollo spinale dalla colonna vertebrale e dal cuore e dai polmoni sono attraverso la gabbia toracica.
Le ossa fungono anche da "leve" per i muscoli che vengono inseriti in esse, moltiplicando la forza che questi muscoli generano durante l'esecuzione dei movimenti. La rigidità fornita dall'osso consente la locomozione e il supporto dei carichi contro la gravità.
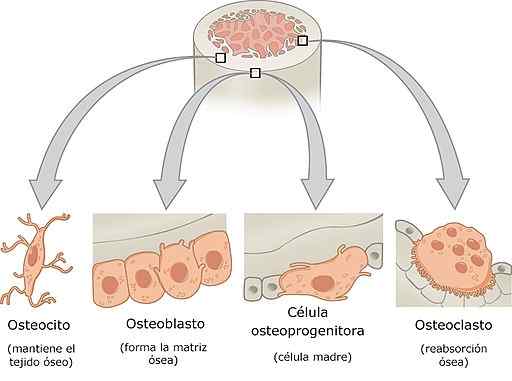
 Cellule di tessuto osseo (Fonte: OpenStax College [CC BY-SA 3.0 (https: // creativeCommons.Org/licenze/by-sa/3.0)] via Wikimedia Commons)
Cellule di tessuto osseo (Fonte: OpenStax College [CC BY-SA 3.0 (https: // creativeCommons.Org/licenze/by-sa/3.0)] via Wikimedia Commons) L'osso è un tessuto vivente dinamico che cambia costantemente e questi cambiamenti sono stimolati dalla pressione e dalle tensioni a cui è sottoposto questo tessuto. Ad esempio, la pressione stimola il riassorbimento (distruzione) e la tensione può stimolare la formazione di nuovi ossei.
Le ossa costituiscono il principale deposito di calcio e fosforo dell'organismo: quasi il 99% del calcio totale del corpo umano è immagazzinato nel tessuto osseo. La massa ossea totale varia per tutta la vita di un animale. Durante la fase di crescita, la formazione ossea supera il riassorbimento (distruzione) e lo scheletro cresce e si sviluppa.
Inizialmente la sua lunghezza aumenta e quindi il suo spessore, raggiungendo il massimo tra 20 e 30 anni nell'uomo. Nell'adulto (fino a circa 50 anni) c'è un equilibrio tra formazione e riassorbimento osseo.
Questo saldo è dato da un processo di sostituzione noto come "rimodellamento osseo" e che colpisce, all'anno, dal 10% al 12% della massa ossea totale. Successivamente, inizia un processo degenerativo in cui il riassorbimento supera la formazione e la massa ossea sta lentamente diminuendo.
[TOC]
Caratteristiche e struttura
L'osso ha una cavità centrale chiamata cavità centrale, che ospita il midollo osseo, un tessuto ematopoietico, cioè un tessuto che forma cellule del sangue. Queste strutture sono coperte dal periosteo, ad eccezione delle aree corrispondenti alle articolazioni sinoviali.
Il periosteium ha uno strato esterno di tessuto connettivo fibroso e uno strato interno con cellule osteogeniche, che sono cellule che formano osso o cellule osteoprogeniche.
La parte centrale dell'osso è rivestita da un monolay di cellule di tessuto connettivo sottile e specializzato. Endostio ha cellule osteoprogeno e osteoblasti. L'osso così imbottito, ha le sue cellule integrate in una matrice [F1] [F2] extracellulare calcificato.
Le cellule osteoprogenitor differiscono negli osteoblasti e sono incaricate di secretare la matrice ossea. Quando circondate da matrice, queste cellule sono inattivate e il nome degli osteociti è inattivato.
Gli spazi occupati dagli osteociti nella matrice sono chiamati lagune.
Il 90% della matrice organica è formato da fibre di collagene di tipo I, una proteina strutturale presente anche nei tendini e nella pelle e il resto è una sostanza gelatina omogenea chiamata sostanza fondamentale.
Osso compatto e osso spugnoso
Le fibre di collagene della matrice sono disposte in grandi travi e, nell'osso compatto, queste fibre formano strati concentrici attorno ai canali attraverso i quali corrono i vasi sanguigni e le fibre nervose (canali di Havers). Questi strati formano cilindri noti come "Osteones".
Ogni osteone è delimitato da una linea di cementazione formata da sostanze fondamentali calcificate con poche fibre di collagene e nutre le navi che si trovano nei canali Hovers.
Nell'osso spugnoso, si formano grandi placche o spicole e le cellule sono nutrite dalla diffusione del fluido extracellulare dell'osso nelle trabecole.
I componenti inorganici della matrice costituiscono circa il 65% del peso secco dell'osso e sono principalmente formati da calcio e fosforo, oltre ad alcuni elementi come sodio, potassio, magnesio, citrato e bicarbonato.
Può servirti: Merychippus: caratteristiche, riproduzione, nutrizione, tassonomiaIl calcio e il fosforo stanno formando cristalli idrossiapatite [CA10 (PO4) 6 (OH) 2]. Il fosfato di calcio si trova anche in forma amorfa.
I cristalli di idrossiapatite sono disposti in ordine.
Formazione e crescita delle ossa
Le ossa del cranio sono formate da un processo noto come "ossificazione intramembrana". Invece, le ossa lunghe vengono modellate prima nella cartilagine e quindi trasformate in osso mediante ossificazione, che inizia nella diafisi dell'osso e si chiama "ossificazione endocondrale".
La maggior parte delle ossa piatte si sviluppa e crescono mediante formazione ossea e ossificazione intramembrane. Questo processo si verifica nel tessuto mesenchimale molto vascolarizzato, in cui le cellule mesenchimali differiscono negli osteoblasti che iniziano a produrre matrice ossea.
Ecco come si forma una rete di spicole e trabecole, le cui superfici sono popolate dagli osteoblasti. Queste regioni iniziali di osteogenesi sono chiamate Centro di ossificazione primaria. Questo forma l'osso primario con fibre di collagene orientate casualmente.
Quindi la calcificazione e gli osteoblasti intrappolati nella matrice diventano osteociti, le cui estensioni danno origine ai canali. Poiché le reti trabecolari si stanno formando come una spugna, il tessuto connettivo vascolare sta dando origine al midollo osseo.
L'aggiunta di trabecole periferiche sta aumentando le dimensioni dell'osso. Nell'osso occipitale (un osso cranico nella zona posteriore) ci sono diversi centri di ossificazione che si fondono per formare un singolo osso.
Nei neonati, l'impianto idraulico tra le ossa anteriori e parietali sono zone di ossificazione che non sono state ancora unite.
Formazione ossea compatta
Le regioni dei tessuti mesenquimatosi che rimangono senza calcificazione in porzioni interne ed esterne formeranno il periosteo ed endostio. Le aree ossee spugnose immediatamente verso il periostio e il Duramadre diventeranno osso compatto e formeranno la tabella interna ed esterna dell'osso piatto.
Durante la crescita, nelle ossa lunghe, le aree specializzate nelle epifisi sono separate dalla diafisi da una piastra di cartilagine molto attiva chiamata piastra epifisica.
La lunghezza ossea aumenta nella misura in cui questa piastra sta depositando un nuovo osso su ciascuna estremità della diafisi. La dimensione della piastra epifisaria è proporzionale al tasso di crescita ed è influenzata da diversi ormoni.
Regolamento
Tra gli ormoni che modulano questa piastra c'è l'ormone della crescita (GH) rilasciato dalla precedente crescita pituitaria simile all'insulina di tipo I (IGF-I) prodotta dal fegato.
Mentre il tasso di attività mitotica nella zona di proliferazione è simile al tasso di riassorbimento osseo dell'area, la dimensione della piastra epifisaria rimane costante e l'osso continua a crescere.
Dopo 20 anni, l'attività mitotica diminuisce e la zona di ossificazione raggiunge la zona della cartilagine, unendosi alle cavità fondamentali della diafisi ed epifisi.
La crescita longitudinale dell'osso termina quando si verifica la chiusura epifisaria, cioè quando la diafisi è unita all'epifisi. La chiusura epifisaria segue una sequenza temporanea ordinata che termina con l'ultima chiusura dopo la pubertà.
La crescita della larghezza dell'osso lungo è prodotta dalla crescita apostale, che è il prodotto della differenziazione delle cellule osteoprogenitrici dello strato interno del periostio negli osteoblasti che stanno secrendo la matrice ossea alle aree subperosiche della diafisi.
Rimodellamento osseo
Per tutta la vita di un essere umano, l'osso è costantemente sostituito attraverso i processi di formazione e riassorbimento, cioè di distruzione del vecchio osso e della nuova formazione ossea.
Può servirti: flora e fauna sinaloa: animali e piante più comuniNei bambini, il calcio subisce una sostituzione annuale al 100%, mentre negli adulti è solo del 18% all'anno. Questi processi di riassorbimento e formazione o sostituzione sono chiamati rimodellamento osseo.
Il rimodellamento inizia con l'azione degli osteoclasti che distruggono l'osso e lasciando alcune schisi che vengono poi invase dagli osteoblasti. Questi osteoblasti secernono la matrice che verrà quindi ossificata e dà origine al nuovo osso. Questo ciclo richiede, in media, più di 100 giorni.
In un dato momento, più o meno il 5% dell'intera massa ossea dello scheletro è in fase di rimodellamento. Ciò implica la partecipazione di circa due milioni di unità di rimodellamento.
Differenze nel rimodellamento dell'osso compatto e spugnoso
Il tasso di rimodellamento osseo compatto annuale è del 4 % e l'osso spugnoso è del 20 %.
La differenza tra i tassi di rimodellamento dei due tipi di osso è molto probabilmente dovuta all'osso spugnoso è in contatto con il midollo osseo ed è direttamente influenzata dalle cellule con attività paracrina di detto midollo.
Le cellule di osteoprogeno delle ossa compatte, al contrario, si trovano nei canali di Bearsian e negli strati interni del periosteo, lontano dalle cellule del midollo osseo e dipendono, per l'inizio del rimodellamento, degli ormoni che arrivano dal sangue.
Molti sono i fattori ormonali e proteici coinvolti nell'attività degli osteoblasti e degli osteoclasti nel rimodellamento osseo, tuttavia non è stato possibile chiarire chiaramente la funzione di ciascuno.
Cellule ossee
-Tipi di cellule ossee e le loro caratteristiche
Le cellule ossee sono cellule osteoprogenitrici, osteoblasti, osteociti e osteoclasti. Ognuna di queste cellule ha funzioni particolari nella fisiologia ossea e ha caratteristiche istologiche molto differenziate.
Osteoblasti, osteociti e osteoclasti, insieme, formano l'unità del modello osseo.
Cellule osteoprogen o osteogeniche
Queste cellule si trovano nello strato interno del periosteo e nell'endostio. Derivano dal mesenchima embrionale e possono dare origine alla differenziazione, agli osteoblasti. In determinate condizioni di stress possono anche differenziarsi nelle cellule condrogeniche.
Sono cellule a forma di mandrino con un nucleo ovale, citoplasma scarso, con piccolo reticolo endoplasmatico ruvido (RER) e un dispositivo Golgi scarsamente sviluppato. Hanno ribosomi abbondanti e sono molto attivi durante il periodo di crescita osseo.
Gli osteoblasti
Gli osteoclasti sono cellule derivate da cellule osteogeniche. Sono responsabili della sintesi di matrice organica dell'osso, cioè collagene, proteoglicani e glicoproteine. Sono disposti a strati sovrapposti sulla superficie ossea.
Il suo nucleo si trova sul lato opposto della parte secretoria ricca di vescicole. Hanno RER abbondante e un dispositivo Golgi ben sviluppato. Hanno brevi proiezioni o estensioni che entrano in contatto con altri osteoblasti vicini. Altre lunghe estensioni li collegano con gli osteociti.
Mentre gli osteoblasti secernono il genitore.
Sebbene la maggior parte della matrice ossea sia calcificata, attorno a ciascun osteoblasto e persino a ciascun osteocita, esiste un sottile strato di matrice ossea non calcificata che si chiama osteoide e che separa queste cellule dalla matrice calcificata.
Nella membrana cellulare degli osteoblasti ci sono diversi tipi di recettori. Di questi recettori, il più importante è il ricevitore per l'ormone paratiroideo (PTH), che stimola la secrezione di un fattore osteoclasto stimolante che promuove il riassorbimento osseo.
Gli osteoblasti possono anche secernere gli enzimi in grado di rimuovere gli osteoidi e quindi mettere gli osteoclasti con la superficie ossea calcificata per avviare il riassorbimento.
Osteociti
Queste sono cellule derivate da osteoblasti inattivi e sono chiamate cellule ossee mature. Sono alloggiati nelle alette sopra menzionate della matrice ossea calcificata. Ce ne sono tra 20.000 a 30.000 osteociti per millimetro cubo di osso.
Può servirti: fosfatidilcolina: sintesi, struttura, funzioni, proprietàDalle lagune, gli osteociti irradiano estensioni citoplasmatiche che li uniscono tra loro, formando sindacati interstitium per i quali gli ioni e le piccole molecole possono essere scambiati tra le cellule tra le cellule.
Gli osteociti sono cellule appiattite, con nuclei piatti e pochi organelli citoplasmatici. Sono in grado di secernere sostanze contro stimoli meccanici che causano tensione ossea (meccanico di trasduzione).
Lo spazio che circonda gli osteociti nelle lagune è chiamato spazio periosteocitico ed è pieno di liquido extracellulare nella matrice non calcificata. Si stima che la superficie delle pareti dei periosteociti sia di circa 5000 m2 e che ospita un volume di circa 1,3 litri di fluido extracellulare.
Questo liquido è esposto a circa 20 g di calcio intercambiabile che può essere riassorbito nel torrente circolatorio dalle pareti di questi spazi, il che contribuisce al mantenimento delle figure del sangue del calcio.
Osteoclasti
Queste cellule derivano dalle stesse cellule progenitrici dei macrofagi tissutali e dei monociti circolanti; Questi si trovano nel midollo osseo e sono le cellule progenitrici dei granulociti e dei macrofagi (GM-CFU).
La myitosi di queste cellule progenitrici è stimolata dai fattori stimolanti delle colonie dei macrofagi e in presenza di ossa, questi precursori si combinano e formano cellule multinucleate.
Un osteoclasto è una cella grande, multinucleata e mobile. Misura circa 150 μm di diametro e può avere fino a 50 nuclei. Ha un'area basale in cui si trovano i nuclei e gli organelli, un bordo della spazzola a contatto con l'osso calcificato, le aree periferiche chiare sul bordo del pennello e un'area vescicolare.
La funzione principale di queste cellule è quella del riassorbimento osseo. Una volta che esercitano la loro funzione, soffrono di apoptosi (morte cellulare programmata) e muoiono. Per avviare il processo di riassorbimento osseo, l'osteoclasto aderisce all'osso attraverso proteine complete.
Quindi, bombe protoni che sono ATASA dipendenti da H+, si spostano dagli endosomi all'interno della membrana su un bordo del pennello e acidificano il mezzo fino a quando il pH scende approssimativamente circa 4.
L'idrossiapatite si dissolve a tale pH e le fibre di collagene sono degradate dalle proteasi acide anche secrete da queste cellule. I prodotti finali della digestione di idrossiapatite e collagene vengono endocitati all'interno dell'osteoclasto e vengono quindi rilasciati nel fluido interstiziale per essere successivamente eliminato dall'urina.
Tipi di tessuto osseo (tipi di ossa)
Come avrai notato nel testo, ci sono due tipi di tessuto osseo, vale a dire: l'osso compatto o corticale e l'osso trabecolare o spugnoso.
Il primo costituisce l'80% della massa ossea totale e si trova nella diafisi delle ossa lunghe, che sono le porzioni tubolari disposte tra le due estremità (epifisi) di queste ossa.
Il secondo tipo di osso è tipico delle ossa dello scheletro assiale, come le vertebre, le ossa del cranio e il bacino e le costole. Si trova anche al centro delle ossa lunghe. Forma il 20% della massa ossea totale ed è di vitale importanza per la regolazione del metabolismo del calcio.
Riferimenti
- Berna, r., & Levy, M. (1990). Fisiologia. Mosby; Edizione ED internazionale.
- Di fiore, m. (1976). Istologia normale atlante (2nd ed.). Buenos Aires, Argentina: The Editorial Athenaeum.
- Doubek, r. W. (1950). Istologia ad alto rendimento (2nd ed.). Filadelfia, Pennsylvania: Lippinott Williams & Wilkins.
- Fox, s. Yo. (2006). Fisiologia umana (9 ° ed.). New York, USA: McGraw-Hill Press.
- Gartner, l., & Hiatt, J. (2002). Testo di istologia atlante (2nd ed.). Messico d.F.: Redattori interamericani McGraw-Hill.
- Guyton, a., & Hall, J. (2006). Libro di testo di fisiologia medica (11 ° ed.). Elsevier Inc.
- Johnson, k. (1991). Istologia e biologia cellulare (2nd ed.). Baltimora, Maryland: The National Medical Series for Independent Study.
- Ross, m., & Pawlina, W. (2006). Istologia. Un testo e atlante con cellule correlate e biologia molecolare (5 ° ed.). Lippinott Williams & Wilkins.
- « Caratteristiche ossee compatte, struttura, funzioni
- Struttura di ossido di ferro (II), nomenclatura, proprietà, usi »

